Ένα βήμα πιο κοντά στις νέες τεχνολογίες της υγείας μας έφερε η πανδημία, κυρίως με τα mRNA εμβόλια. Η νέα γενιά εμβολίων αρχικά και στη συνέχεια τα νέα μονοκλωνικά αντισώματα ή τα αντιιικά φάρμακα «φώτισαν» τις τεχνολογίες αυτές, που ενώ για πρώτη φορά εφαρμόστηκαν στα εμβόλια, είναι ήδη γνωστές στη θεραπευτική, τουλάχιστον εδώ και μια δεκαετία, έχοντας προηγηθεί έρευνα τριών δεκαετιών.
Πρόκειται για νέες τεχνολογίες που έχουν ένα προσδιορισμένο στόχο – συνήθως τον παράγοντα που προκαλεί την ασθένεια ή το γενετικό προφίλ του ασθενή – και κατευθύνονται σε αυτόν, κατευθείαν.
Οι πιο συχνές από αυτές τις νέες θεραπείες είναι τα μονοκλωνικά αντισώματα, όμως στη φαρέτρα των γιατρών έχουν μπει και οι κυτταρικές, γονιδιακές και RNA θεραπείες. Οι εφαρμογές τους αφορούν κυρίως σοβαρές παθήσεις, ενδεχομένως και σπάνιες. Συχνότερα όμως τις βλέπουμε να εφαρμόζονται στον καρκίνο, αλλά και σε νευρολογικές παθήσεις, όπως η άνοια Αλτσχάιμερ, το Πάρκινσον και μια σειρά παθήσεις του εγκεφάλου.
Εκτός από το χαρακτηριστικό του εξ’ αρχής προσδιορισμένου στόχου, οι νέες αυτές θεραπείες είναι συχνά πολύ ακριβές, με ακραία περίπτωση μιας από τις θεραπείες αυτές να φτάνει ακόμη και το 1 εκατομμύριο δολάρια.
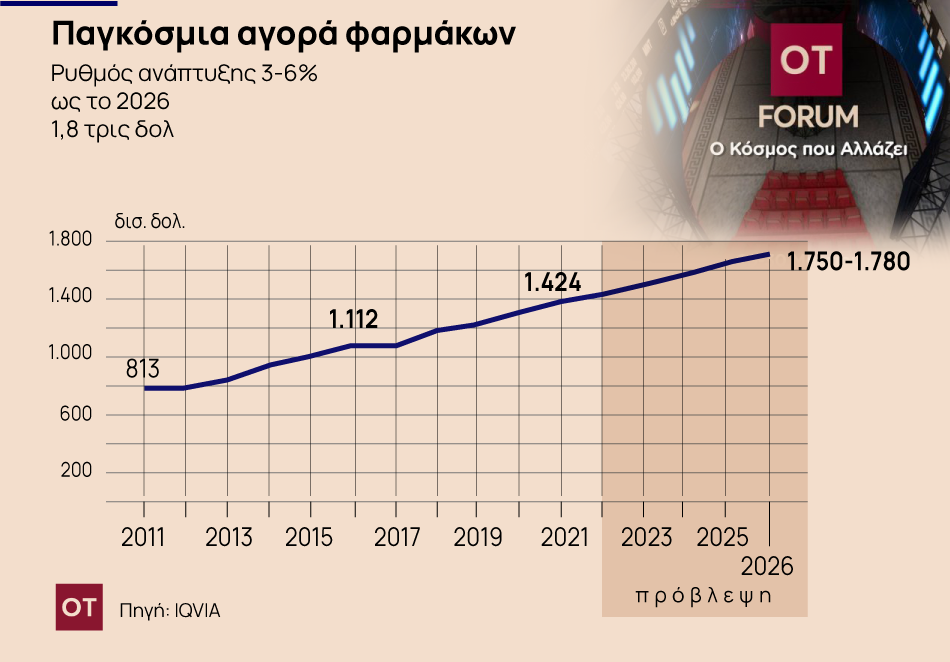
Το αποτέλεσμα είναι ότι ως το 2026 η συνολική φαρμακευτική δαπάνη διεθνώς να εκτιμάται πως θα φτάσει τα 1,8 τρισ. δολ. με το σύνολο των νέων αυτών θεραπευτικών σχημάτων να απορροφά πάνω από 620 δισ. δολ., δηλαδή τουλάχιστον το ένα τρίτο. Αιτία είναι η ολοένα μεγαλύτερη χρήση των φαρμάκων που αποτελούν προϊόντα βιοτεχνολογίας, κάποια από τα οποία έχουν εξαιρετικά δύσκολες και περίπλοκες διαδικασίες παραγωγής και ιδιαίτερα υψηλό κόστος.
Τα δεδομένα αυτά, φέρνουν πονοκέφαλο στις κυβερνήσεις, καθώς στην προσπάθειά τους να καλύψουν τους ασθενείς με θεραπείες που δίνουν λύση σε προβλήματα υγείας, την ίδια στιγμή τα συστήματα υγείας κλυδωνίζονται από τις πιέσεις που ασκούν στους προϋπολογισμούς υγείας οι θεραπείες αυτές.
Το θέμα απασχόλησε το 1ο ΟΤ FORUM, σε πάνελ αφιερωμένο στα «Έξυπνα φάρμακα», στο οποίο μετείχαν η κ. Αναστασία Κοτανίδου, καθηγήτρια Πνευμονολογίας Εντατικής Θεραπείας, μέλος της Επιτροπής Ειδικών για τον κορωνοϊό, ο κ. Γιώργος Παυλάκης από το Εθνικό Ινστιτούτου Καρκίνου των ΗΠΑ, επικεφαλής του τμήματος ρετροϊών, ο κ. Βασίλης Κολιάτσος καθηγητής Νευρολογίας, Νευροπαθολογίας και Ψυχιατρικής από το Πανεπιστήμιο Johns Hopkins των ΗΠΑ και ο κ. Πάνος Καναβός, αναπληρωτής διευθυντής του τμήματος Υγείας του LSE, διευθυντής του τμήματος Αξιολόγησης Τεχνολογιών Υγείας και αναπληρωτής καθηγητής Διεθνούς Πολιτικής Υγείας.
Ξεκινώντας από τον κορωνοϊό και την εφαρμογή των mRNA εμβολίων η κ. Αναστασία Κοτανίδου έκανε σύγκριση στο ποσοστό ανθρώπων στις ΜΕΘ πριν την εφαρμογή του «έξυπνου» εμβολίου και τα αποτελέσματα μετά τον εμβολιασμό, γεγονός που προοπτικά οδήγησε σε μείωση των νοσηλειών και εισαγωγών σε ΜΕΘ και των θανάτων κάτω των 65 ετών, επισημαίνοντας πως η πλειονότητα των θανάτων πλέον αφορά ηλικιωμένους άνω των 80 ετών με πάρα πολλές συνοδές παθήσεις ή ασθενείς που νοσηλεύονται για άλλες παθήσεις και κολλούν COVID στο νοσοκομείο.
Στην ίδια κατεύθυνση ο κ. Παυλάκης υπογράμμισε πως στην Ελλάδα, κάθε νέο κύμα είναι ολοένα και χειρότερο. Έτσι, τον τελευταίο χειμώνα είχαμε πάνω από τους μισούς θανάτους στα δύο χρόνια της πανδημίας και πρέπει να δούμε πώς θα αντιμετωπίζουμε στο εξής κάθε κύμα, καλύτερα.
20πλάσια κρούσματα χωρίς εμβόλιο
Όμως αν δεν είχαμε τα εμβόλια, θα είχαμε 10 ή 20 φορές παραπάνω κρούσματα και περίπου τους ίδιους θανάτους. Συμπλήρωσε επίσης, πως συνδυαστικά, τα εμβόλια, οι φαρμακευτικές αγωγές και οι γιατροί που πλέον γνωρίζουν περισσότερα για τη διαχείριση του ιού έχουν οδηγήσει σε μείωση 20 φορές περισσότερο τον αριθμό των ανθρώπων που χάνονται από τη νόσο.
Σημείωσε ότι το πρόβλημα με τον συγκεκριμένο ιό είναι η μακρόχρονη νοσηρότητα που προκαλεί μέχρι και ένα χρόνο μετά την προσβολή (long covid) και υπογράμμισε πως «το καλύτερο είναι να μην μολυνθούμε ποτέ».
Ο κ. Παυλάκης, εξήγησε πως o κορωνοϊός είναι ιός RNA, όπως και ο ιός του ΑIDS, και έχουν το χαρακτηριστικό να μεταλλάσσονται πολύ γρήγορα, με αποτέλεσμα να απενεργοποιούν φάρμακα και εμβόλια. Αντίστοιχες μεταλλάξεις παρατηρούμε και στη γρίπη. Με τον κορωνοϊό όμως, παρατηρούμε ότι κάθε τρείς μήνες έχουμε ένα καινούριο στέλεχος, το οποίο μεταδίδεται πιο γρήγορα.
Επιπρόσθετα για τα φάρμακα κατά του πανδημικού ιού, η κ. Κοτανίδου επεσήμανε πως δεν υπάρχει ακόμη φάρμακο για τους ασθενείς σε βαριά κατάσταση που νοσηλεύονται στη ΜΕΘ. Όλα τα φάρμακα που υπάρχουν, πρέπει να χορηγούνται στην 3-5η ημέρα από τη νόσηση, διαφορετικά τα αποτελέσματα είναι αμφιλεγόμενα. Η μολναπιβίρη σταμάτησε να χορηγείται πλέον στην Ελλάδα, σε αναμονή της έγκρισής της, και τώρα χορηγείται το παξλόβιντ, με μεγάλη προσοχή γιατί έχει αλληλεπιδράσεις με άλλα πολύ συνήθη φάρμακα.
Από το σύμπτωμα στη θεραπεία
Οι νέες τεχνολογίες σηματοδότησαν το πέρασμα από τα χημικά φάρμακα στα βιοτεχνολογικά, με τη συμβολή της μοριακής βιολογίας.
Η λογική, όπως εξήγησε ο κ. Κολιάτσος, ήταν η μετάβαση από την αντιμετώπιση των συμπτωμάτων μιας ασθένειας στην απαίτηση να ανακαλύψουμε το μηχανισμό της νόσου ώστε να αλλάξει η πορεία της ασθένειας. Όπως χαρακτηρστικά είπε, ο στόχος ήταν να περάσουμε «από την συμπτωματική, στη νοσομετατρεπτική αγωγή».
Παρατηρώντας πως στις νευροεπιστήμες, η ανακάλυψη 4 βασικών κατηγοριών φαρμάκων: των αντιεπιληπτικών ή αντικαταθλιπτικών, αντιψυχωσικών ή του λιθίου ήταν αποτέλεσμα έξυπνων και ιδιοφυών κλινικών παρατηρήσεων, αναφέρθηκε στις απαιτήσεις από την μοριακή βιολογία, «να μπούμε στις διαδικασίες της νόσου να στοχεύσουμε τους μηχανισμούς και στοχεύοντας σε αυτούς να επηρεάσουμε την πορεία της νόσου και να κάνουμε τους ανθρώπους καλύτερα».
Αλλαγή πορείας στη νόσο
Εξήγησε πως «Δεν είναι εύκολο αυτό. Μπορεί κανείς να στοχεύσει έναν μηχανισμό και όταν το καταφέρει, μπορεί να μην αλλάξει την πορεία της νόσου. Ή μπορεί να μην ξέρει κανείς το μηχανισμό και να έχει αποτελέσματα στη νόσο, όπως με τα παραδοσιακά αντιεπιληπτικά». Διευκρίνισε έτσι, πως ειδικά στον τομέα της νευρολογίας, υπάρχει το πρόβλημα της μεταφραστικής αποτυχίας, δηλαδή η μετάβαση από τα μοντέλα των εργαστηρίων στην κλίνη του ασθενούς.
Στην ίδια κατεύθυνση, η κ. Κοτανίδου επεσήμανε πως στους νοσηλευόμενους στις ΜΕΘ, οι νόσοι είναι πολυπαραγοντικές και δεν υπάρχει ένα φάρμακο που να μπορεί μόνο του να αντιμετωπίσει μια βαριά κατάσταση που χρειάζεται Εντατική Θεραπεία. Παρατήρησε όμως, ότι ένα «έξυπνο» νευρολογικό φάρμακο για τη ναρκοληψία, χρησιμοποιείται στις ΜΕΘ σε ασθενείς με βαριές κρανιοεγκεφαλικές κακώσεις με θετικά αποτελέσματα σε ορισμένους. Όμως χρειάζεται προσοχή, γιατί σε υποβόσκουσα επιληψία, μπορεί να δημιουργήσει επιληπτικούς σπασμούς.
Η αποτελεσματικότητα μετράει
Παίρνοντας το λόγο και πάλι ο κ. Κολιάτσος, εξήγησε πως υπάρχει θέμα βελτιστοποίησης, ως προς την αποτελεσματικότητα έναντι του κόστους των φαρμάκων αυτών.
Αναφερόμενος στη σκλήρυνση κατά πλάκας και τα απομυελινωτικά νοσήματα είπε ότι λόγω φλεγμονής, ήταν ευκολότερη η έρευνα γιατί γνωρίζαμε για την ανοσία και την υπερβολική ανοσιακή απάντηση του οργανισμού, οπότε χρησιμοποιούνται πολλές κατηγορίες έξυπνων φαρμάκων.
Όμως για άλλες παθήσεις όπως η νωτιαία μυατροφία μπήκαμε στις γονιδιακές θεραπείες, για την αύξηση της παραγωγής μιας πρωτεΐνης που λείπει στη νόσο αυτή. Το εντυπωσιακότερο δε, είναι ότι περάσαμε από τις ενέσιμες χορηγήσεις σε χάπια, αν και εδώ το κόστος είναι εξαιρετικά υψηλό.
Όσο για τα νευροεκφυλιστικά νοσήματα, σπάνια είναι γενετικά. Αλτζχάιμερ, Πάρκινσον, νόσος του κινητικού νευρώνα, μετωπιαίες κροταφικές ατροφίες, εδώ τα έξυπνα φάρμακα είναι τα μονοκλωνικά αντισώματα που στοχεύουν σε μια σειρά παθολογικές πρωτεΐνες, η κάθε μια από αυτές τις παθήσεις έχει τη δική της πρωτεΐνη με αρκετές αλληλεπικαλύψεις.
Όμως το θέμα είναι τι κάνει το φάρμακο στη νόσο. Γιατί ακόμη κι αν στοχεύει την αιτία, τον μηχανισμό, δεν σημαίνει ότι μεταβάλλει και τη νόσο. Τι γίνεται στον ασθενή 6 και 12 μήνες μετά τη χορήγηση; Θεραπεύουμε την αμνησία; Προλαμβάνουμε την περαιτέρω γνωστική επιδείνωση; Δεν είναι καθόλου βέβαιο, και το φάρμακο που κυκλοφόρησε τον περασμένο Ιούνιο για την Αλτζχάιμερ δημιούργησε ένα δίλλημα και επιστημονικό και ιατρικό. 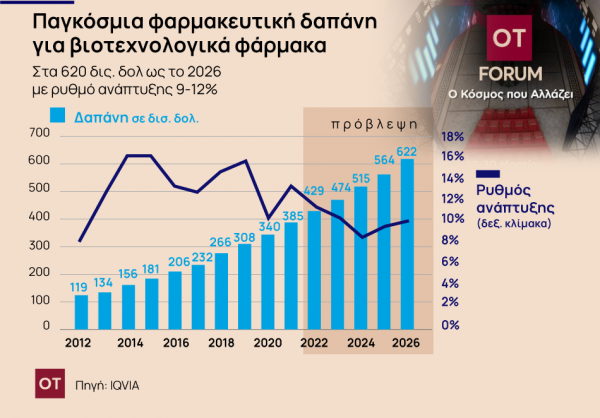
Όχι «έξυπνα», αλλά στοχευμένα
Από την πλευρά του, ο κ. Παυλάκης, εξηγώντας πώς λειτουργούν αυτά τα φάρμακα, τα χαρακτήρισε «στοχευμένα» αντί για «έξυπνα», υπογραμμίζοντας την τεράστια πρόοδο στη γενετική.
Με αφορμή τις εφαρμογές στον καρκίνο, έκανε έναν παραλληλισμό με τον πόλεμο και τους γενικούς και αδιάκριτους βομβαρδισμούς. Όμως παρατήρησε πως οι προηγούμενες χημειοθεραπείες με αυτόν τον «αδιάκριτο βομβαρδισμό» στη νόσο, ήταν πολύ τοξικές.
Τώρα οι παρεμβάσεις είναι πολύ πιο στοχευμένες και πιο ήπιες. Τα καινούρια φάρμακα είναι και δραστικότερα, και ειδικότερα, και σε ορισμένες περιπτώσεις και φθηνότερα, όπως η τεχνολογία RNA.
Υπάρχει τεράστια γκάμα νέων φαρμάκων και μονοκλωνικά, ορμόνες, κυτοκίνες, τεχνικές γενετικής μηχανικής, ενώ παράγονται και μόρια που δεν υπάρχουν στη φύση για να φέρουν καλύτερες θεραπείες. 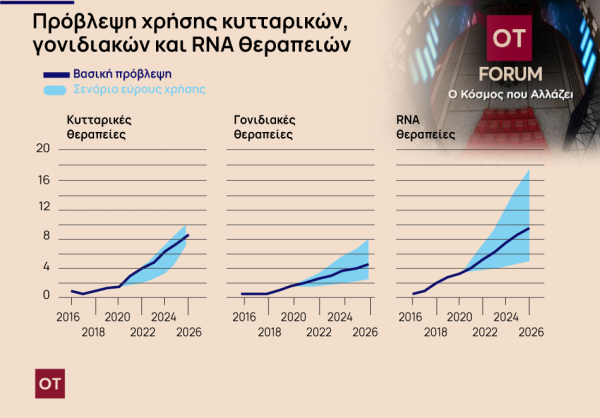
Ποιος και πώς πληρώνει
Θέμα διαχείρισης του κόστους των φαρμάκων αυτών, έθεσε από την πλευρά των συστημάτων υγείας ο κ. Π. Καναβός, επισημαίνοντας πως η έγκρισή τους γίνεται βάσει δραστικότητας και όχι αποτελεσματικότητας επί της ασθένειας.
Και το επιδιωκόμενο είναι η σύγκριση του κόστους με την αποτελεσματικότητα, οπότε με προσιτή τιμή να μπορεί το σύστημα υγείας να ανταπεξέρχεται.
Προβλέποντας ότι τα επόμενα χρόνια θα έχουμε 30 τέτοια φάρμακα να αποζημιώνονται, προειδοποίησε για σωρευτικό πρόβλημα από πλευράς προϋπολογισμού, και παρέθεσε μια σειρά προτάσεις για την οικονομική διαχείριση των θεραπειών νέας τεχνολογίας, πολλές από τις οποίες τις χρησιμοποιούμε ήδη.
Ετήσιες συμφωνίες
Αναφέρθηκε σε πληρωμές με βάση τα αποτελέσματα, σε συμφωνίες επιμερισμού του ρίσκου μεταξύ κράτους και φαρμακοβιομηχανίας, πληρωμή για θεραπεία γονιδιακή ή κυτταρική σε προσδιορισμένο τελικό σημείο, με το προσδόκιμο αν πετύχει να πληρώνεται, αν όχι δεν δίνεται αποζημίωση. Συνήθως οι μέθοδοι αυτές αποτυπώνονται σε συμβόλαια ενός έτους.
Μια άλλη πρόταση, είναι το μοντέλο συνδρομής «νέτφλιξ» , όπου η πληρωμή περιλαμβάνει μια σύμβαση που δίνει άδεια για απεριόριστη χρήση στη διάρκεια της συνδρομής.
Ομόλογα υγείας
Επίσης, υπάρχει και η δυνατότητα χρηματοδότησης από τρίτους, με τη συμμετοχή εκτός από το σύστημα υγείας ή τα ταμεία και τραπεζών ή hedge funds που εκδίδουν ομόλογα για την υγεία και στοχεύουν σε συγκεκριμένη έκβαση, όπως για παράδειγμα εκδόθηκε ομόλογο υγείας στη Στοκχόλμη, ύψους 30 εκατ. κορονών, για την επίτευξη συγκεκριμένων στόχων έκβασης στον διαβήτη.
Αντίστοιχα υπάρχουν και θεραπείες 2-3 ετών, που για αυτές χρησιμοποιείται ένα μοντέλο αποσβέσεων ή δόσεων, αν η θεραπεία πετυχαίνει.
Καταλήγοντας ο κ. Καναβός, σημείωσε πως με τις προηγούμενες θεραπείες, π.χ. τα χάπια για τη χοληστερίνη έχουν αποτέλεσμα σε ποσοστό 85-90%. Με τις καινούριες θεραπείες δεν έχουμε απόλυτο αποτέλεσμα, οπότε πρέπει να κάνουμε διαχείριση του ρίσκου (hedging), για να αποκτήσουμε κάποια βεβαιότητα μέσα σε όλη αυτή την αβεβαιότητα.

























![Εξοχική κατοικία: Κέρδη από την αξιοποίηση στην Ελλάδα – Οι αποδόσεις των νεόδμητων [γραφήματα]](https://www.ot.gr/wp-content/uploads/2025/04/paros-768x512-1-600x400.jpg)















 Αριθμός Πιστοποίησης
Αριθμός Πιστοποίησης